■再生医療の研究・開発を進めていく際の戦略に関する問題
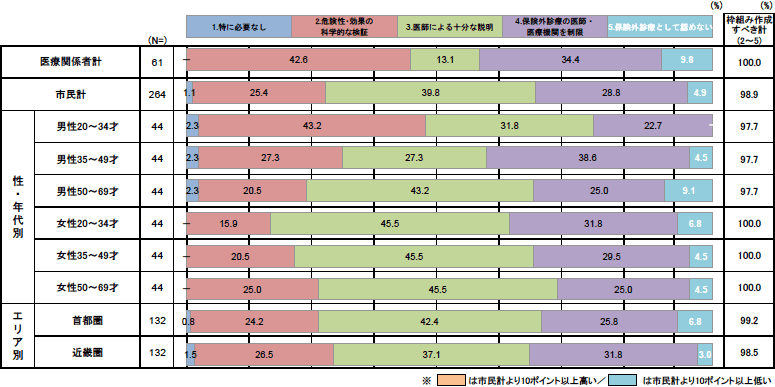
保険外診療や先進医療として再生医療が行われる場合、そのための枠組み作りで優先されるべきはどれか?
【アジェンダ】
医療技術の進歩と、多様化する患者のニーズに対応して、医療のさまざまな分野で保険外診療(自由診療)が広がっています。保険外診療は、費用の全額を患者が自己負担しなくてはなりませんが、その代わり、国によって治療法や使用する医薬品などが厳しく制限された保険診療ではできない治療を受けることができるメリットがあります。保険外診療には、海外では承認され使用されているけれども、日本では未承認の医薬品や医療器具を使用することや、疾患などの治療ではない美容外科や審美歯科なども含まれます。
他方、保険診療の対象となる医療技術は、すべて有効性と安全性に関して薬事法による製造・販売の承認を経たものですが、保険外診療では、薬事法の承認を終えていない技術や薬事法の適応外の技術も使用されます(*1)。このため、技術の有効性(効果)や危険性を懸念する声もあります。他にも、自己負担額が大きいため、収入や資産の大きさによって受診できる人とできない人の格差が生じる問題や、一般に患者は、治療法の有効性・安全性、他の代替的方法について情報や知識が乏しいため、本当に保険外診療の治療が必要なのか、十分に判断できないという問題があります。また医療機関の経営基盤強化を狙うあまり、保険外診療中心の医療機関が増えたり、そうした機関に優秀な医師が集まったりすることで、保険診療による治療が質・量ともにおろそかにされる恐れもあります(*2)。
こうした保険外診療は、再生医療が実用化された場合にも広がると考えられます。保険外診療や先進医療として再生医療が行われるとすれば、そのための枠組み作りにとって、最も優先されるべきはどれか、次の中から一つ選んでください。
【ひとつ選択】
- 本人の意志以外に枠組みは必要ない。
- 治療法の質を確保するために危険性や効果の十分な科学的検証を行うこと。
- 危険性や効果および必要性について患者が自ら判断できるように、医師が十分な説明を行うこと。
- 保険適用の範囲で治療を行う医師や医療機関の質と数を十分確保するために、保険外診療で再生医療を行う医師・医療機関の数を経験や資格などによって制限する。
- 再生医療を保険外診療として認めない。
注(*1)
医師が、製造販売を目的とせず、所属する病院など医療機関内で自ら医薬品や医療機器を製造し、治療に利用することは薬事法の対象とはなっていません。これが臨床研究として行われる場合には、Q9の注(*)で述べたように、厚生労働省が定めた「臨床研究に関する倫理指針」に基づいて、医療機関内に設置された倫理審査委員会の審査を経て、機関の長が許可することで実施できるようになっています(幹細胞を使う場合は、さらに厚生労働大臣の了承が必要とされています)。
またQ13の注(*)で紹介した「先進医療」には、薬事法による承認を受けてはいるが保険適用はまだされていない医薬品や医療機器のみを使う「第2項先進医療」と、薬事法で未承認または適用外だが、有用な医療技術の普及と、その有効性・安全性に関する科学的評価のためのデータ収集の迅速化を目的として、一定の条件を満たせば保険診療との併用が可能な「第3項先進医療」があります。第2項先進医療については、国の「先進医療専門家会議」が技術の安全性、有効性、技術的成熟度、社会的妥当性、普及性、効率性、将来の保険収載の必要性を評価し、保険との併用の適否を判断します。薬事法承認前・適用外の技術を使う第3項先進医療では、別途「高度医療評価会議」が技術の安全性、有効性、倫理性、試験計画等の評価、当該の技術を実施する医療機関要件の評価を行い、これを踏まえて先進医療専門家会議が技術の社会的妥当性、普及性、効率性、将来の保険収載の必要性を評価し、保険との併用の適否を判断します。2010年11月1日現在、第2項先進医療は88種類、第3項先進医療は31種類が認められています。注(*2)
保険外診療や先進医療で再生医療が使われるデメリットには、本問で指摘したように、安全性や有効性(効果)以外にもさまざまな問題点があります。
第一にQ13で扱った経済的な医療格差の問題があります。保険外診療では費用の全額が自己負担、先端医療でも保険適用となるのは通常の治療と共通する部分(診察・検査・投薬・入院料等)のみで、残りは自己負担となるため、疾患等の種類や程度、治療法によっては、収入や資産など経済状況によって、受診できる人とできない人の差が生じる可能性があります。
第二に「医師と患者の情報の非対称性」という問題があります。一般に医師と患者の間では、治療法の有効性や安全性、他の代替的方法に関する情報や知識に大きな差があります。このため患者は、医師から提案された治療法について、それが本当に必要なものなのか、他に安全性や有効性、価格の面でより良い代替的方法(とくに保険適用対象のもの)がないのかどうか、独自に判断することがなかなかできません。場合によっては「この医師は、自分の儲けのために保険外診療を薦めているのではないか」という不信感を患者が抱いたり、実際にその懸念どおり、医師が利益のために患者を誘導してしまうことも起こりえます。
第三に保険外診療は、利用者にとってのメリットだけでなく、医療機関にとっても、収益性を高め、経営基盤を強めるメリットがあります。保険診療で国が定めた診療報酬だけでは赤字経営に陥る恐れのある医療機関は少なくなく、今後、経営基盤強化のために自由診療を拡大し、それを中心にすえた医療機関が増加する可能性があります。医師も、そうした医療機関に勤める者が多くなり、保険診療を中心に行う医師が減少するかもしれません。
これらは、安全性・有効性と並んで、混合診療(保険診療と保険外診療の併用)の導入の可否が国で議論された際にも大きな問題とされたものであり、再生医療が実用化された場合にも問題となることが予想されます。